Kennst du das?
Du hast Hunger. Und wenn du nicht sofort was zwischen die Zähne bekommst, gibt es Tote.
Um deine zunehmende Aggression im Zaum zu halten, verschlingst du das Erstbeste, was dir in die Finger gerät.
Das ist nur einer von vielen Aspekten der Insulinresistenz.
Willst du mehr wissen? Dann bleib d´ran.
Hier erfährst du in 10 Minuten,
- was Insulinresistenz ist
- wie es überhaupt zur Insulinresistenz kommt
- dass nicht nur schnelle Kohlenhydrate Ursache für Insulinresistenz ist
- woran du erkennst, ob du gefährdet oder bereits betroffen bist
- welche Risiken bestehen, wenn du so weitermachst wie bisher
Und am Ende verrate ich dir, wie einfach es im Grunde ist, sich dieses Problem vom Hals zu schaffen.
Bist du bereit? Dann legen wir los.
Die Insulinresistenz ist ein immer noch weitestgehend unbeachtetes Phänomen. Und dies trotz ihrer nahezu flächendeckenden Verbreitung, angesichts derer man provokativ von Pandemie sprechen könnte.
Doch gerade weil diese Erscheinung weder infektiös noch zeitlich begrenzt ist, täte insbesondere von politischer und pharmazeutischer Seite Aufklärung Not. Denn die Zahlen der von Insulinresistenz Betroffenen steigen kontinuierlich.
Bei einer Insulinresistenz reagieren die Rezeptoren der Zellen diverser Organsysteme nicht mehr hinreichend sensibel auf Insulin. Die angestrebte Reaktion, der Glukoseeinstrom in die Zelle, wird dadurch erschwert.
Klingt abstrakt? Dann lass uns etwas tiefer einsteigen.
Das Insulin
Insulin ist von allen Hormonen unseres Organismus jenes mit dem stärksten stoffwechselaktiven und anabolen Potential.
Es wird ausschließlich von den Langerhansschen Zellen der Bauchspeicheldrüse produziert. Das bedeutet, wenn der Pankreas im Rahmen eines Diabetes Typ 1 zerstört wurde, weil diese Zellen Autoimmunangriffen zum Opfer gefallen sind, kann kein Insulin mehr gebildet werden.
Na und? Wozu brauchen wir denn Insulin?
Die Funktion von Insulin
Insulin hat die Aufgabe, Energie in die Zellen zu schleusen Diese wird dann den Mitochondrien in Form von hauptsächlich Glukose, aber auch Ketonkörper und anderen Fettsäuren, zur Verfügung gestellt.
Ohne Insulin keine Energie.
Eine Ausnahme bildet das Gehirn.
Dort ist für den worst case eine insulin-unabhängige Energiegewinnung vorgesehen, die allerdings gerademal das Überleben sichert.
Immerhin.
Der Insulinmechanismus
Blutzuckerstoffwechsel - Plädoyer für die Glukose
Der Mensch braucht Blutzucker.
Stimmt. Aber bitte nicht verwechseln mit den empörten Reaktionen auf deinen mühsam durchgezogenen Zuckerverzicht, wo es dann heißt: Aber du brauchst doch Zucker!
Diese Menschen meinen nämlich den Industriezucker.
Unsere Erythrozyten haben im Gegensatz zu allen anderen Körperzellen keine Mitochondrien. Deshalb sind sie auf Glukose angewiesen.
Ohne Glukose ist der Mensch also tatsächlich nicht lebensfähig.
Ein Spiegel von 60 bis 100mg/dl Blut (Plasma) ist normal. So gesehen, schwimmen 2,5g Zucker im Gesamtblut.
Das ist weniger als ein Stück Würfelzucker!!
Wenn du jetzt denkst, das ist ja doch ganz schön viel, dann hab´ ich was für dich:
Obwohl die WHO davon abrät, mehr als 6 Teelöffel (25g) Zucker pro Tag aufzunehmen, was ja schon viel zu viel ist, erfreut sich der durchschnittliche Deutsche täglich an 24 Teelöffeln (100g) Zucker.
Natürlich nicht pur und Teelöffelweise. Aber wenn du dir vor Augen führst, dass allein ein Liter Cola eine Zuckermenge enthält, die 35 Stücken Würfelzucker entspricht, bekommst du eine vage Vorstellung von den Mengen, die wir uns täglich einverleiben.
Du weißt natürlich, dass wir nicht annähernd so viel Zucker brauchen.
Denn aus gespeichertem Körperfett und anderen Stoffen kann unsere Leber Glukose fabrizieren, um auch in Hungerzeiten eine Stabilität des Blutzuckers zu gewährleisten.
Mit dem Steinzeit-Lifestyle vor 2 Millionen Jahren hat das gut funktioniert: Natürliche Ernährung, viel Bewegung, moderater Stress und Hungerphasen.
Und heute?
Komplikationen
Diabetes Typ 1 ist eine angeborene Autoimmunerkrankung, im Rahmen derer die Bauchspeicheldrüse zerstört wurde.
Diabetes Typ 3 beschreibt einen durch Verletztung oder Tumor zerstörten Pankreas.
Glücklicherweise wurde in den 1920er Jahren das Insulin entdeckt, wodurch ein Leben mit diesen Schicksalen möglich ist.
Weniger gut für den Leichtsinn, der zum Typ 2 führt. Der erworbene Diabetes.
95% aller Diabetesformen manifestieren sich im Typ 2.
9,5 Millionen Menschen sind allein in Deutschland betroffen, von denen 2 Millionen keine Ahnung haben.
Und wenn du dich jetzt fragst, ob du womöglich auch gefährdet bist, dann lies weiter.
Die Insulinwirkung
So soll es sein
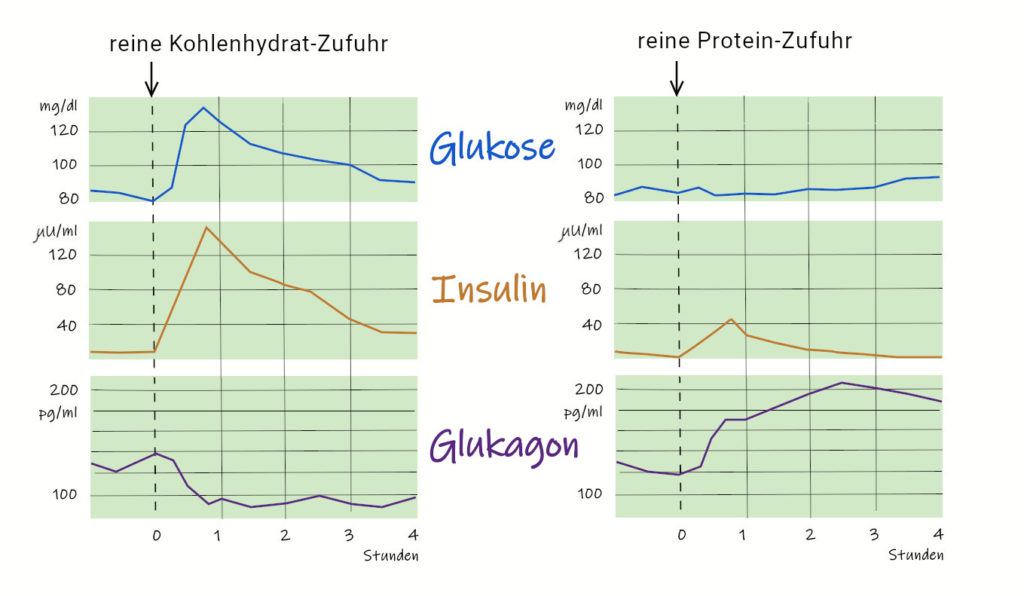
Im Normalfall eines gesunden, voll funktionstüchtigen Körpers folgt auf einen Glukoseanstieg im Blut eine Insulinausschüttung.
Diese verfolgt das Ziel, Glukose in die Muskelzellen einzuschleusen. Denn die Glukose ist ursprünglich dafür vorgesehen, Energie für körperliche Aktivitäten bereitzustellen.
Indem Insulin an spezifische Rezeptoren der Zellmembran andockt, ermöglicht es den Glukose-Einstrom in die Zellen. Dadurch fällt der Blutzuckerspiegel wieder ab, und in der Folge sinkt auch die Insulinkonzentration.
Insulin ist also eine Art Türöffner. Und nur der Insulinschlüssel passt ins Türschloss. Niemand sonst kann die Zellen öffnen.
Also kann ausschließlich Insulin den Blutzucker senken. Keine andere Substanz hat die Kapazität dazu.
Auch Medikamente zielen immer auf eine Insulinausschüttung ab.
Gleich wird es dir wie Schuppen von den Augen fallen, aber vorher muss ich dir noch was erklären:
Exkurs Glykogen
Solange sich beides die Waage hält, hat die Evolution sowohl für Zeiten der Fülle, als auch des Mangels Lösungen parat:
In Zeiten des Überflusses wird das Zuckerüberangebot für schlechte Zeiten in Form von Glykogen in Leber und Muskulatur eingelagert.
Glukogen ist die Speicherform der Glukose.
Sie ist grob vergleichbar mit der Stärke. Eine Aneinanderkettung einzelner Glukosemoleküle.
Im heutzutage seltenen Bedarfsfall (Hunger) rekrutiert das Hormon Glukagon die Glukogenreserven aus der Leber und aus jenen Organen, die noch zur Speicherung fähig waren. Ziel ist es, die Glukosekonzentration im Blut anzuheben.
Glukagon ist quasi die Schwester des Insulins, denn auch dieses Hormon hat seine Heimat in der Bauchspeicheldrüse. Beide wirken antagonistisch: Das eine schafft den Zucker weg aus dem Blut, und das andere schaufelt ihn im Bedarfsfall wieder hinein.
So war es nicht gedacht
Modernes Leben: Wird die Glukose nicht für Körperarbeit verbraucht, sondern werden im Gegenteil noch weitere Kohlenhydrate nachgeschoben, macht die Bauchspeicheldrüse Überstunden. Denn sie geht davon aus, dass der Zucker intrazellulär gebraucht wird.
Angesichts des Überangebots an Zucker öffnet Insulin nun auch die Zellen jener Organe, die eigenlich keine Glukose benötigen, denn das Hormon ist bestrebt, den Blutzuckerspiegel immer wieder auf seinen Normwert herabzusenken.
Das Blut muss sauber bleiben, denn Zucker greift die Gefäße an.
Wenn die Ernährung vorwiegend aus schnellen Kohlenhydraten mit hohen glykämischen Indizes besteht, wird die Blutbahn kontinuierlich mit Zucker geflutet.
Wenn im Gegenzug auf die Kohlenhydratzufuhr keine aktive Bewegung folgt, führt der begleitend hohe Insulinspiegel dann dazu, dass in der Leber Gene aktiviert weden, die Kohlenhydrate in Fett umwandeln.
Merkst du was? Aber es geht noch weiter.
Für diese Art von Fettproduktion ist nicht zwingend eine überkalorische Ernährung nötig, wenn ein übermäßiger Fruktosekonsum vorliegt (obwohl Fruktose keine Insulinreaktion auslöst!!)
Fruktose ist nicht nur Bestandteil von Obst, sondern besonders von verarbeiteten Produkten, denen nicht selten, wenn auch in guter Absicht, Fruktose als Süßungsmittel zugesetzt ist. Auch Fruchtsäfte zählen dazu, da ihnen die Ballaststoffe, die die Verstoffwechslung immerhin etwas abbremsen würden, entzogen wurden.
Die Leber fährt nun also die sogenannte de novo Liponeogenese hoch, um Reserven für evolutionär vorgesehene Hungerzeiten einzulagern.
Wir müssen uns immer vor Augen halten, dass unser Körper nur unser Bestes will, und keine Aktion ohne triftigen Grund vollzieht.
Auf diese Weise gelingt es auch schlanken Menschen, sich eine Fettleber heranzufüttern. Doch dazu später.
Die Folgen von Insulinresistenz
Wenn die Zellen dicht machen

Angesichts des dauerhaften Überangebots an Insulin reguliert der Körper die Anzahl der Rezeptoren für dieses Hormon irgendwann herunter*.
So ist ein Andocken nur noch punktuell möglich. Aber weitestgehend bleiben die Zellen nun für den Glukoseeinstrom geschlossen.
Ein intrazelluläres Energiedefizit ist die Folge.
Außerhalb der Zellen registriert der Körper das Übermaß, in welchem sich die nicht abtransportierten Fettsäuren und Glukose im Blut befinden.
Verzweifelt erhöht die Bauchspeicheldrüse die Insulinausschüttung, weil unser treu ergebener Körper unbedingt Glukose in die Zelle pumpen und das Blut sauber halten will.
Insulinresistenz geht also mit einem deutlich erhöhten Insulinspiegel einher.
So, das wäre geklärt.
Werfen wir nun einen Blick auf die Risikofaktoren.
*oder die Rezeptoren werden von anderen Stoffen blockiert, z.B. dem Weizenprotein WGA
Die Risiken
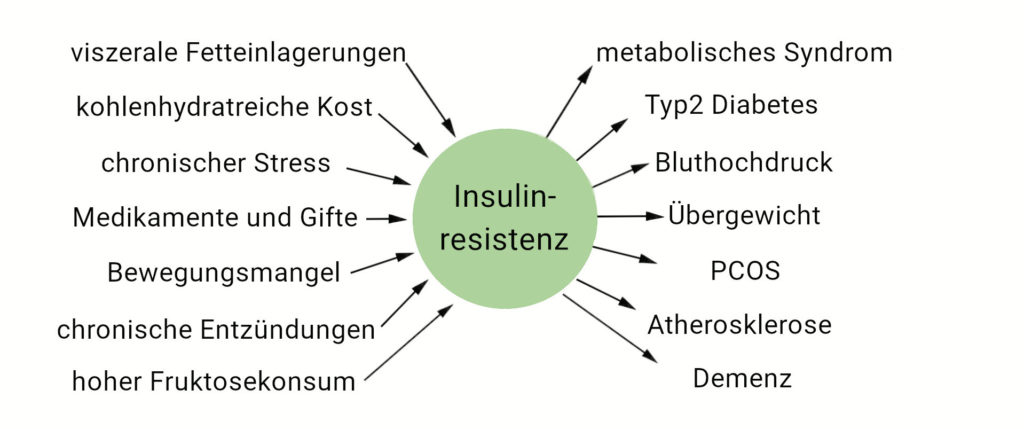
Das gängige Bild der Insulinthematik stellt ganz klar Übergewicht in den Focus.
Diese Ansicht fußt auf dem überholten Glauben, nur Fettgewebe könne Resistenzen gegen Insulin entwickeln.
Doch auch das Gehirn, die Muskulatur, im Grunde jedes Organ, kann im Falle einer Insulinresistenz betroffen sein.
Du kannst dir sicher vorstellen, welche Konsequenzen das hat, oder?
Risikofaktor Übergewicht
Die Menge der körpereigenen Insulinproduktion ist in Relation zu einer naturgemäß vorgesehenen Körpermasse veranschlagt.
Die pankreatischen Insulinproduktionsareale im Gesamtvolumen eines Kirschkerns wachsen nicht mit den (unnatürlichen) Ansprüchen.
Je größer das Übergewicht, desto größer die Gefahr einer Insulinresistenz. Es ist dann einfach nicht genügend Insulin da.
Übergewicht macht insulinresistent.
Und Insulin verursacht Übergewicht. Denn viszerales* Fettgewebe schüttet entzündliche Stoffe aus, und Entzündungen führen immer zu Insulinresistenz.
Dadurch können sich die Fettzellen nicht weiter vermehren. Stattdessen werden sie immer größer.
Um ein Platzen zu verhindern, schließlich wollen sie überleben, machen sie die Türen für Glukose komplett dicht.
Sie werden resistent gegen Insulin.
Durch die damit einhergehende unzureichende Blutgefäßversorgung drohen Nekrosen, die wiederum Entzündungen anfeuern. Der insulinresistente Teufelskreis schließt sich.
Falls du schlank bist und deshalb glaubst, dich entspannt zurücklehnen zu können, muss ich dich leider enttäuschen.
Dann solltest du nämlich unbedingt weiterlesen.
Subkutan versus viszeral
Der Unterschied zwischen gesundem und gefährdendem Fettgewebe:
Das Bild von gesund verteiltem Fett ist das einer drallen Frau: schmale Taille und Polster an Brust und Po.
Das Unterhautfettgewebe, das subkutane Polster, ist eine sinnvolle Erfindung der Evolution.
Gefährliche viszerale Fetteinlagerungen dagegen sind ungleichmäßig verteilt, sowohl von außen unsichtbar zwischen und in den Organen, als auch äußerlich sichtbar in Form deformierter Körper, die sich besonders durch Gewebeansammlungen im Bauchbereich auszeichnen.
Dieses auch ektop genannte Fett lagert sich an nicht dafür vorgesehenen Stellen an.

Die Ursachen für Insulinresistenz
- Chronische Entzündungen
Cortisol, Stress. Akuter Stress ist nicht das Problem, denn danach sinkt auch der Cortisolspiegel wieder ab.
Das wahre Übel ist der Dauerstress, jener, der immer einen gewissen Pegel beibehält und damit für permanente Cortisolausschüttung sorgt, also auch Schlafstörungen und unaufgelöste Traumata
Ein erhöhter Cortisolspiegel zieht einen erhöhten Insulinspiegel nach sich.
Auch Cortisonpräparate, die im Grunde nichts anderes als Cortisol (Hydrocortison) sind, fördern Insulinresistenz
Viszerale Fetteinlagerungen, Gewichtzunahme am Stamm: Der sogenannte “Tonnenkörper” der Frauen und der Bauch der Männer
Giftstoffe (Phenole, Phtalate, Weichmacher), Schwermetalle, die ebenfalls Entzündungen auslösen
Kohlenhydrat- und zuckerreiche Kost
hoher Fruktosekonsum
Völlerei: Die Insulinantwort erfolgt zwar besonders stark auf schnell verwertbare Kohlenhydrate, doch auch auf ballaststoffreiches Gemüse, Fette und Proteine reagiert die Bauchspeicheldrüse mit Insulinfreigabe, wenn auch in geringerem Ausmaß: Der Füllstand des Magens spielt hierbei eine wichtige Rolle. Die Dehnung der Magenwand korelliert nämlich mit der Sekretion von Inkretinen. Diese werden durch einen entsprechenden Dehnungsreiz auf den Plan gerufen, und veranlassen den Pankreas zu weiterer Insulinsekretion.
Untersuchungen von Patienten mit Schlauchmagen ergaben eine drastische Abnahme von Insulinresistenzen, weil der Dehnungsreiz für Inkretinausschüttung ausbleibt.
Insulinresistenz und silent inflammations
Stille Entzündung klingt ziemlich langweilig. Deshalb scheint sich kaum jemand dafür zu interessieren.
Doch gerade diese Stille, diese Heimlichkeit, macht sie zur gesundheitlichen Gefahrenquelle. Denn da sie keine unmittelbaren Symptome auslöst, wird sie selten oder gar nie diagnostiziert.
Auf die Idee müsste ja erst einmal jemand kommen.
Entzündungen sind eigentlich Hilfsstrategien des Körpers, um mit Unwägsamkeiten fertig zu werden.
Normalerweise ist diese Abwehrreaktion zeitlich begrenzt. Werden dem Körper jedoch dauerhaft unzumutbare Strapazen aufgebürdet, mündet dies in silent inflammations, um es etwas eleganter auszudrücken.
Die Insulinresistenz ist eine wesentliche Ursache für stille Entzündungen und letztere triggern ihrerseits die Insulinresistenz.
Die Symptome der Insulinresistenz
- Gewichtszunahme (meistens), Ödeme, Wassereinlagerungen, Unfähigkeit abzunehmen.
- Zyklusstörungen
- Erektionsstörungen, Libidoverlust
- Bluthochdruck
Immer essen müssen: Im Falle der Unmöglichkeit, bei aufkommenden Hungergefühlen sofort essen zu können, Schwächeanfälle, Erschöpfung, Fatigueanfälle, Konzentrationsstörungen
Fasten scheint unmöglich
- Migräne (verdächtig, wenn sie im Hungerzustand auftritt)
Die Diagnose
Relevanter als die Messung des Blutzuckerspiegels ist jene des Insulins!
Die Insulinresistenz geht einer Veränderung des Glukosepegels um zehn Jahre voraus: Auch wenn die Blutzuckermessung normale Werte anzeigt, sagt das nichts über den Insulinspiegel aus.
Wenn die Blutzucker-Messwerte jedoch bereits dauerhaft angestiegen sind, kann es schon zu spät sein: Prädiabetes und Diabetes vom Typ 2 sind Endauswirkungen der Insulinresistenz.
Was heißt normal?
Die Normwerte für Insulin im Blut sind sehr hoch angesetzt, und die Normskala orientiert sich nicht am Nüchternwert! Doch das müsste sie, um die Verhältnisse objektiv beurteilen zu können.
Denn: na klar, direkt nach einer Tafel Schokolade ist das Insulin im Blut zwangsläufig erhöht!
Wie in vielen Bereichen der Medizin besteht auch hier eine verfälschte Normkurve. Da der Großteil der Bevölkerung betroffen ist, wurden die Normwerte entsprechend angehoben.
Es ist nicht viel anders als mit der Umweltbelastung, deren Grenzwerte stetig mit den Gegebenheiten abgeglichen werden, um über real bestehende Gefahren hinwegzutäuschen.
Die Normskala für Insulin im Blut reicht von 4mU/l bis 25mU/l. Eine Insulinsensitivität sollte jedoch einen Wert unter 4 anzeigen. Werte über 9 deuten bereits auf eine beginnende Insulinresistenz hin.
Was kannst du tun, wenn das Kind bereits in den Brunnen gefallen ist?
Die Therapie
1. Fasten
Die sinnvollste Therapie wäre Fasten.
Fastenzeiten sind für den Menschen von der Evolution mit eingeplant.
Doch je stärker die Insulinresistenz ausgeprägt ist, um so schwerer ist ein Fasten möglich, weil keine metabolische Flexibilität mehr gegeben ist.
Ketonkörper werden nur in Abwesenheit von Insulin produziert: Im Normalfall beginnt nach circa zwölf Stunden des Fastens der Abbau von Fett in Ketonkörper. Ketone übernehmen in dieser Stoffwechsellage die Energieversorgung aller lebenswichtigen Organe.
Wenn nun aber bei chronisch erhöhtem Insulinspiegel der Körper weder Glukose bekommt, noch sich selbst mittels Bildung von Ketonkörpern über Wasser halten kann, fühlt er sich angesichts dieser Unterzuckerung entsprechend schlecht.
Die Symptomatik der Insulinresistenz tritt nun noch deutlicher zu Tage. Ihre Bandbreite reicht von erhöhter Reizbarkeit bis hin zu drohender oder tatsächlicher Ohnmacht, weil der Gehirnstoffwechsel jetzt nicht mehr ausreichend anpassungsfähig ist.
Wenn in diesem Stadium keine unmittelbare Nahrungszufuhr mit schnell verfügbaren Kohlenhydraten erfolgt, ist der zentrale Shut-down unausweichlich. Denn auch das Gehirn schließt nun seine Pforten
Die Insulinresistenz verhindert auch, dass Glykogen in der Leber gespeichet werden kann. Dadurch wird die Versorgung aus den körpereigenen Glycogenreserven erschwert. Das Gefühl, viel schneller als sonst wieder essen zu müssen, zeigt, dass die interne Energieversorgung auf ganzer Linie eingeschränkt ist.
Messungen zufolge schafft es die Leber nach nur sieben Tagen des Fastens bzw. kohlenhydratfreier Diät, ihren Fettgehalt um sage und schreibe dreißig Prozent zu reduzieren.
Eine Insulinsensitivität stellt sich schon nach drei Tagen ein!
Um ein Fasten zu umgehen, kann die Ernährung in dieser Phase protein-und fettreich sein, wobei ausschließlich gute Fette* zugeführt werden sollten. Gute Fette machen lange satt.
*Das Thema Fette ist ein ganz eigenes und kontrovers diskutiertes. Auf Grund des hier gesteckten engen Rahmens seien als sogenannte gute Fette Omega 3-, Oliven- und Kokosöl, Butter u.a. tierische Fette, unverarbeitete Nüsse und Samen erwähnt.
Den Körper aufs Fasten vorbereiten
- Antientzündliche Ernährung, Antioxidantien, wie Vitamin C, OPC, Astaxanthin, Grapefruitkernextrakt und Omega 3-Öl
Carnithin hilft Fettsäuren besser zu verstoffwechseln, die dem Gehirn zur Verfügung gestellt werden können. Rotes Fleisch enthält L-Carnithin, als Supplement werden 2g pro Tag empfohlen
Zufuhr exogener Ketone, die zwar die Leber belasten können, aber kurzfristig die Insulin-Sensitivität erhöhen, bis der Körper wieder in der Lage ist, dies selbst zu bewerkstelligen
Vorsichtiges Fasten in Form von Intervallfasten. Da dies eigentlich ein zusätzlicher Stressor ist, empfiehlt sich zu Beginn zwei– bis dreimaliges Fasten pro Woche für 12 bis 14 Stunden
Alternierende Schemata für Fortgeschrittene wären zum Beispiel, zwei Tage die Woche zu fasten, um sich den Rest der Woche bedenkenlos mit dem individuellen Grundbedarf zu versorgen.
Fasten tut nebenbei auch dem Darm gut
Fasten sollte, gerade für Anfänger, medizinisch begleitet werden.
Übrigens gibt es den Jojoeffekt beim Abnehmen, weil die Insulinresistenz bei reiner Reduktion der Nahrung fortbesteht. Nur Fasten kann die Wende bringen.
2. Bewegung und Muskelaktivität
Die Evolution hat Bewegung nicht grundlos ins menschliche Dasein mit eingeplant. Muskeln sind ursprünglich dafür vorgesehen, benutzt zu werden. Stattdessen wird, insbesondere der stärkste Muskel unseres Körpers, Tag für Tag platt gesessen.
Du wirst dich wundern, mit wie wenig Aufwand du deinen Glukosespiegel senken kannst! Also, lies weiter:
Verdiene dir deine Kohlenhydrate
Die Beanspruchung unserer Muskeln in Form mäßigen Kraftsports erniedrigt den Glukosespiegel, wodurch der Insulinbedarf absinkt.
Bereits ein individuelles high intensity Training* mit einer Dauer von 4-8 Minuten täglich genügt. Der Besuch eines Fitnessstudios ist nicht zwingend erforderlich, da das eigene Körpergewicht völlig ausreicht und ein Equipment überflüssig macht. Mit Hilfsmitteln, wie Therabändern oder Schlingentrainern, lässt sich der Heimsport variieren.
*bis zur Belastungsgrenze
Training gegen Entzündungen und Insulinresistenz
Muskeln schütten bei Beanspruchung Myokine aus, die einen antientzündlichen Effekt erzielen. Ein Zuwachs an Muskelmasse führt zu erhöhter Myokinsekretion. Dies bewirkt einen Zuwachs an Mitochondrien, die dann durch die damit verbundende Erhöhung der Rezeptorendichte vermehrt Glukose aufnehmen können.
Daraus resultierend wird die Insulinresistenz abgeschwächt.
Von intensivem Ausdauertraining ist bei bestehender Insulinresistenz abzuraten, weil dies als langfristiger Stress eine Erhöhung des Cortisolspiegels nach sich zieht. Dies wiederum begünstigt die Entstehung von Entzündungen, welche die Insulinresistenz verstärken.
Kürzere Jogging- oder Tanzeinheiten hingegen sind diesbezüglich zu begrüßen.
Kannst du noch? Dann lass uns einen Blick auf deine Ernährung werfen:
3. Ernährungs-umstellung
- Clean eating (giftfrei, biologisch) frisch zubereiten. Qualität hat ihren Preis. Spare nicht an gutem Essen!
Fermentiertes in die tägliche Ernährung mit einbeziehen
Glutenfrei essen: Weizen WGA (W-germ Agglutinin) ist ein Lektin mit insulinartiger Wirkung. Da es Insulinrezeptoren blockiert, führt es zur Resistenz ohne die typische “selbstverschuldete” Überflutung mit Glukose und Insulin
Verzicht auf Fertiggerichte und verarbeitete Lebensmittel (versteckte Zucker, Fruktosequellen)
Plastik-freie Verpackungen. Phtalate, Weichmacher, Mikroplastik können hormonähnliche Wirkungen entfalten.
Meditation und/oder Atmen, wenn es nicht zusätzlich stresst.
Fruktose und Glukose meiden: Maisirup, Fruktose-Glucose-Sirup, in diversen Fertigprodukten verarbeitet, Agavendicksaft, Trockenfrüchte als Fruktosebomben.
Nur ein Stück Obst am Tag.
Reduktion des Kohlenhydrat-Konsums
Brot, Nudeln, Reis, Kartoffeln, die sogenannten Sättigungsbeilagen, gelten als schnelle Kohlenhydrate und sind die schlimmsten Feinde der Volksgesundheit.
Denn die Stärke täuscht in Form ihrer langen, aus Glukose aneinander gereihten Ketten einen Vorteil gegenüber Einfachzuckern vor. Doch insbesondere dann, wenn sie raffiniert von allen Ballaststoffen daherkommt, wird sie im Darm binnen kürzester Zeit in ihre Einzelbestandteile zerlegt.
Dies gilt für die so beliebten Weißmehlprodukte. Als reine Glukose lässt die aufgespaltene Stärke den Blutzuckerspiegel direkt und stark ansteigen.
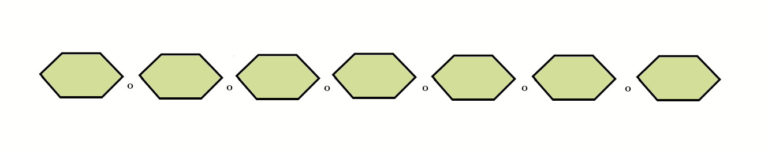
Verzicht auf Zucker
Haushaltszucker ist eine legale Droge.
Er macht zweifelsohne abhängig.
Bildgebende Verfahren wie die Computertomographie machten sichtbar, dass bei Zuckergenuss die gleichen Hirnareale wie bei Kokainkonsum aktiviert werden. Nämlich jene, die für Belohnung zuständig sind. Deshalb meint man immer mehr davon zu brauchen.
Zucker beeinträchtigt nicht nur unser Immunsystem. Er kann so gut wie jede Krankheit antriggern.
Ein Zuckerverzicht für mindestens sechs Wochen kann Symptome beseitigen. Die Sucht aber bleibt.
Jedoch werden die Süßrezeptoren auf der Zunge sensibler, was nach einer gewissen Zuckerkarenz dazu führt, dass Süßes viel intensiver wahrgenommen wird. Im besten Fall minimiert diese Resensibilisierung die Rückfallquote.
Süßstoffe sind keine Alternative! Chemie in jeglicher Form manipuliert den Organismus immer auf irgendeine Weise
Verringerung der Mahlzeiten-frequenz
Häufiges Essen mit einem noch dazu hohen glykämischen Index, hebt jedesmal den Blutzucker an. Diese Achterbahnfahrt lässt das Insulin erst hoch, und dann rasant herunter schießen.
Eine vier bis fünfstündige Essenspause führt zum Abfall des Blutzuckerspiegels und geht mit einem massiven Hungergefühl einher.
Nach dem reinen Genuss einer Limo setzt die Unterzuckerung bereits nach 30 Minuten ein.
Die Zeiten zwischen maximal drei Mahlzeiten pro Tag gönnen Bauchspeicheldrüse und Darm die nötige Ruhe zur Regeneration. Die ist nämlich nur bei ausfallender Nahrungszufuhr möglich.
Bekommst du schlechte Laune, wenn du dich hungrig fühlst?
Das ist ein klares Zeichen der Unterzuckerung.
4. Gewichtsreduktion
Das klingt einfacher als es ist. Denn erstens scheint das Geheimnis um erfolgreiches und beständiges Abnehmen noch immer ungelüftet zu sein, und zweitens stehen Abnehmwilligen oft Süchte (Zuckersucht) und/oder emotionales Essverhalten im Wege.
Einen Beweis dafür, dass Gewichtsreduktion sogar Diabetes heilen kann, lieferte das Aushungern von Paris 1780 im deutsch-französischen Krieg, woraufhin die Diabetesquote drastisch gesunken war.
Komplikationen
Suchtstoffe, wie Glutamat, und Kombinationen im Essen, wie zum Beispiel Zucker mit Fett, überfahren die gesunden Regelmechanismen des Organismus.
Heißt: Der Körper wird ausgetrickst.
Industrie und Regierung scheinen kein Interesse an der Heilung der Bevölkerung zu haben. Sonst würde zumindest die nunmehr siebzig Jahre alte Ernährungspyramide überarbeitet und an die heutigen Gegebenheiten angepasst werden.
In der Nachkriegszeit war es sinnvoll, die teilweise ausgezehrten und noch schwer körperlich arbeitenden Menschen mit energie- und kohlenhydratreicher Kost aufzupäppeln.
Doch eine Couchpotato von heute benötigt längst nicht die Mengen an Energie, die sie sich tagtäglich zuführt.

Fettgewebe sendet das Hormon Leptin aus, welches den Wirkumfang des Insulins einschränkt.
Das Signal des Leptins ans Hirn ist folgendes: Ich habe genug Fett eingelagert, ich brauche nichts mehr. Die daraufhin einsetzende Leptinresistenz bremst die Reaktionen des Gehirns auf diese Impulse aus. Der Hunger ist aber trotzdem da! Ohne Leptin fühlt man sich nimmersatt. Willen und Disziplin können in diesem Fall nicht viel ausrichten.
Wegen dieses Mechanismus hilft reiner Sport bei Adipositas leider nicht. Es ist mehr Insulin nötig, um mehr Insulin in die Zellen zu drücken. Eine Gewichtsreduktion ist also unumgänglich.
Doch auch die Dünnen seien gewarnt! Da viszerales Fettgewebe bei schlanken Körpern weitestgehend unsichtbar ist, ist es besonders fatal. Mehr dazu im Blogbeitrag zur nichtalkoholischen Fettleber.
Fazit
Mit diesem notwendigen Wissen und Verständnis der Zusammenhänge, und der Bereitschaft zur Änderung des Lebensstils mit Verzicht auf liebgewonnene Laster, ist nicht nur eine Remission der Insulinresistenz möglich, sondern sogar Heilung.
Medizinischer Haftungsausschluss
Die hier angebotenen Inhalte dienen ausschließlich der neutralen Information und allgemeinen Weiterbildung. Sie stellen keine Empfehlung oder Bewerbung der beschriebenen oder erwähnten diagnostischen Methoden, Behandlungen oder Arzneimittel dar. Der Text erhebt weder einen Anspruch auf Vollständigkeit noch kann die Aktualität, Richtigkeit und Ausgewogenheit der dargebotenen Information garantiert werden. Der Text ersetzt keinesfalls die fachliche Beratung durch einen Arzt oder Apotheker und er darf nicht als Grundlage zur eigenständigen Diagnose und Beginn, Änderung oder Beendigung einer Behandlung von Krankheiten verwendet werden. Konsultieren Sie bei gesundheitlichen Fragen oder Beschwerden immer den Arzt Ihres Vertrauens! Die HeilBAR übernimmt keine Haftung für Unannehmlichkeiten oder Schäden, die sich aus der Anwendung der hier dargestellten Information ergeben.